La urticaria constituye un grupo heterogéneo de enfermedades que cursan con una lesión característica de rápida aparición, como son los habones en la piel (lesión patognomónica), acompañados de intenso prurito (síntoma habitual), y que normalmente duran menos de 24 horas.
En aproximadamente un 40-50% de los casos se asocia a angioedema, que a diferencia de la urticaria, afecta a dermis profunda y/o mucosas, pudiendo afectar a piel, aparato respiratorio y/o sistema gastrointestinal.
En caso de asociarse a sintomatología sistémica como disnea, hipotensión, taquicardia, náuseas, vómitos, mareos, etc., se debería pensar en una reacción anafiláctica que, a diferencia de la urticaria/angioedema, es una reacción alérgica grave con potencial riesgo vital y que precisa manejo terapéutico urgente y específico.
Según la evolución, la urticaria puede ser aguda, si evoluciona en menos de 6 semanas y crónica en más de 6 semanas.
La urticaria es una enfermedad frecuente, con una prevalencia en la población general del 20% para la urticaria aguda y del 0,5-1% para la crónica.
Etiología
La urticaria se produce por la liberación de histamina y otras sustancias por los mastocitos de la piel. Esta liberación genera el edema, tumefacción y picor característicos. Entre las causas más frecuentes de inducción a la urticaria destacan los medicamentos, los alimentos y las picaduras de insectos.
Inicialmente, todas las urticarias son agudas. Entre 20 % y 30 % de éstas progresan hacia la urticaria crónica o a la urticaria recurrente o episódica. La urticaria aguda es idiopática en el 50%, debida a infecciones del tracto respiratorio en 40%, a medicamentos en 9 % y a alimentos en 1 %.
La urticaria crónica puede ser: espontánea o inducible. Espontánea , si no obedece a ningún factor inductor específico y, en ese caso, se considera principalmente de causa autoinmune. Inducible, cuando hay factores específicos, físicos o químicos. Entre ellos, destacan la urticaria por frío (a frigore), por presión, por calor, por radiación solar, acuagénica o colinérgica. Así mismo, destaca la urticaria de contacto con alergenos o químicos, cuyo ejemplo es la urticaria al látex, frecuente en el ámbito sanitario y de origen alérgico o la irritativa tras el contacto con plantas como la ortiga.
Constatar que hay urticarias-angioedema de contacto aerotransportadas, con una serie de sustancias que se encuentran en el aire ambiental y que al depositarse en la piel producen lesiones en zonas expuestas, principalmente en la cara y el cuello (industrias químicas, farmaceúticas).
Diagnóstico
Se basa, fundamentalmente, en la historia clínica y la historia laboral.
Historia clínica
La anamnesis debe incluir antecedentes familiares y patológicos (atopia, alergias, enfermedades dermatológicas, autoinmunes, urticarias previas). Es necesario descartar exposiciones en actividades extralaborales, aficiones. Fármacos tópicos o sistémicos de uso habitual y automedicados (AINEs).
Situación actual: estado general, descripción del inicio del cuadro, localización, síntomas (habones, prurito de mayor intensidad nocturna, angioedema, disnea o sibilantes, abdominalgias,..), progresión del cuadro, duración y relación entre la posible exposición a sustancias o mecanismos inductores de urticaria y la aparición de los síntomas.
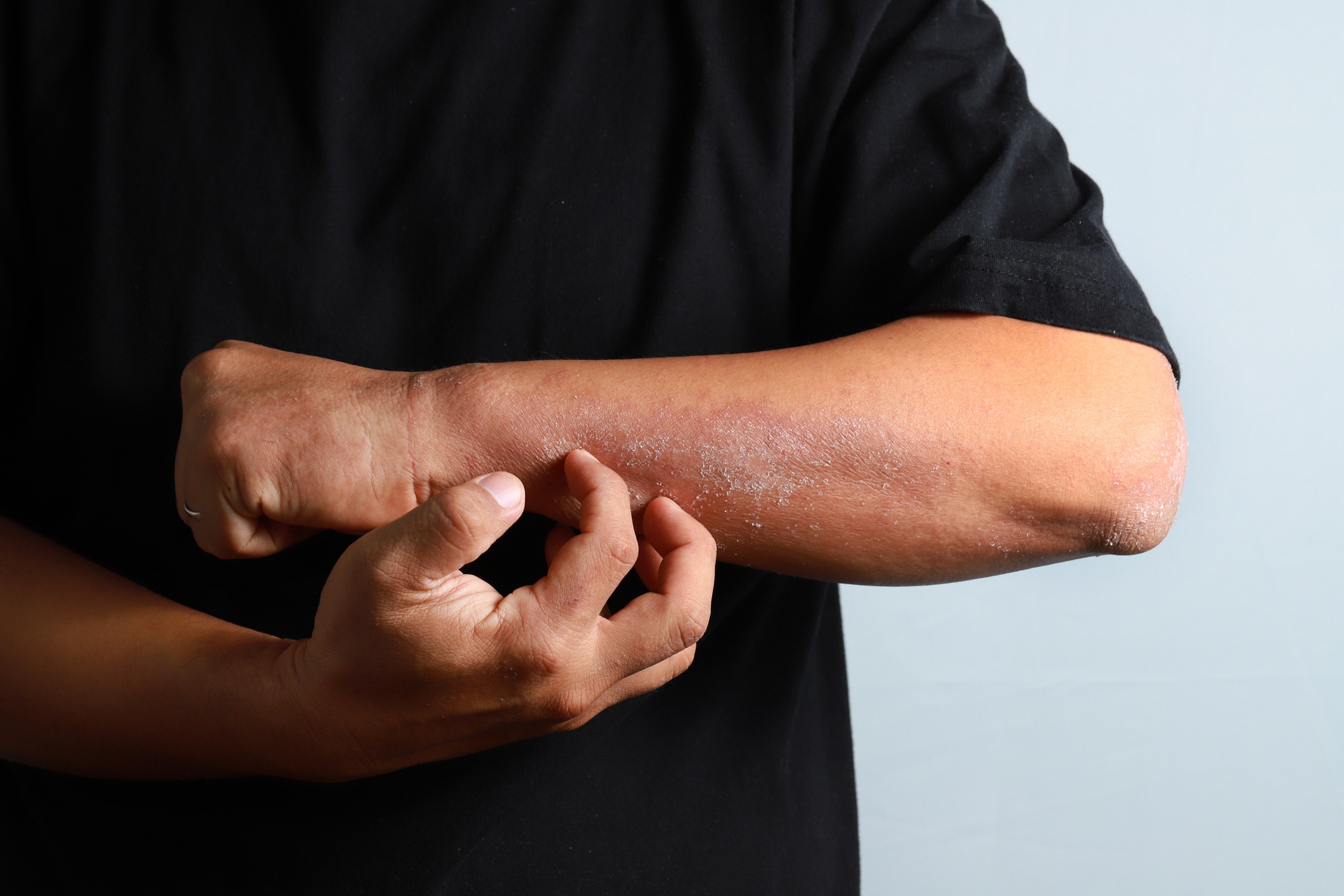
Exploración física: visualización de ronchas o habones de diferente localización (lesiones edematosas de tamaño variable con un área más pálida central rodeada de un enrojecimiento de la piel). Suelen aparecer súbitamente y desaparecer en las primeras 24 horas. Pueden volver a presentarse en un área diferente.El angioedema puede presentarse de forma aislada o asociado a los habones; suele observarse como una tumefacción en párpados, labios, lengua, faringe-laringe, mucosas y dorso de manos y pies, con una resolución algo más lenta (72 horas). Auscultación respiratoria: descartar sibilancias.
Historia laboral
Estudiar posibles exposiciones en el ámbito laboral a elementos inductores de urticaria. Para ello, es imprescindible disponer de la evaluación de riesgos y conocer productos químicos, mecanismos, tareas y procesos (Ej: exposición al frío, calor, látex, resinas, alimentos, fármacos, etc.). Grado de afectación de otros compañeros. Productos de limpieza general y utilizados en la higiene de manos. Equipos de protección individual.
Consultas y pruebas complementarias
En casos de sospecha de urticaria crónica de origen laboral y para diagnóstico diferencial con otros procesos (eccema, sarna, toxicodermia, vasculitis, celulitis…). Si es necesario, debería debe consultarse con Dermatología o Alergología, donde se valorará la realización de pruebas epicutáneas inespecíficas o específicas.
Tratamiento
El tratamiento se basa en dos pilares:
1. Evitación de los factores desencadenantes y agravantes
Si se identifican las causas desencadenantes de la urticaria hay que eliminar la exposición a ellas.
Se estima que los AINEs pueden ser inductores o exacerbar urticaria en el 20-30% de los pacientes y su uso debe ser evitado.
2. Tratamiento farmacológico
Antihistamínicos H1 de segunda generación, no sedantes ( 1ª elección): Cetirizina 10 mg 1/24h v.o. , en tratamiento diario, no a demanda: son de elección al no tener síntomas sedantes ni colinérgicos. Hay que tener precaución en pacientes con Insuficiencia hepática grave, renal y cardiovascular.
Metilprednisolona 1-2 mg/Kg i.m. (administrar en la 1ª visita) acompañado de una pauta de 5 días en dosis oral de 0.5-1 mg /Kg de peso /día , si las lesiones son extensas y muy sintomáticos y hay presencia de angioedema. La utilización de corticoides orales debe ser en tandas cortas, evitando su cronicidad.
Corticoide tópico de mediana a alta potencia: Triamcinolona 0.1% ; Betametasona + Fluocinolona, en caso de lesiones cutáneas localizadas.
Entre un 25-40% de las urticarias crónicas van a ser refractarias y precisarán tratamiento sistémico (omalizumab, ciclosporina o antileucotrienos, según las guías), siempre en una unidad de Dermatología especializada. Se recomienda remitir a estas unidades aquellos pacientes con:
- Angioedema como principal manifestación
- Urticaria crónica refractaria a dosis altas de antihistamínicos
- Cuadros urticariformes atípicos
- Pacientes que precisan más de 2-3 tandas cortas de corticoides
Determinación de la contingencia
Para la valoración de la contingencia es fundamental confirmar el diagnóstico, mediante la historia clínica, y valorar la posible relación laboral, mediante la historia laboral: anamnesis, evaluación de riesgos y si precisa, estudio de puesto de trabajo para descartar la presencia de factores inductores de la misma.
Puede tener la consideración de enfermedad profesional, si cumple los criterios ya que se encuentra en el cuadro de enfermedades profesionales: grupo 4, sustancias de bajo peso molecular 4I02 Urticarias y Angioedemas.
Bibliografía
- Guía de ayuda para Valoración de las Enfermedades Profesionales. 4ª Edición INSS
- Manual Merck. Edición 2019
- Silvestre Salvador JF, Serrano Manzano, M, Serra baldrich, E. Guía clínica para el manejo de la urticaria en Atención Primaria. 2016
- Ana María Giménez-Arnau, Paulina Andrea Carro Muñoz. Guía para pacientes con urticaria. Academia Española de Dermatología y Venereología.
- Alcántara Villar, M, et al. Documento de Consenso. Revisión de las últimas novedades en el manejo del paciente con urticaria crónica: Consenso Multidisciplinar de la comunidad autónoma de Andalucía. Actas Dermosifiliogr.2020;111(3):222-228
- Zuberbier T, Aberer W, Asero R, et al. The EAACI/GA2LEN/EDF/WAO guideline for the definition, classification, diagnosis and management of urticaria. Allergy. 2018;73(7):1393- 1414. doi:10.1111/all.13397
Autor: Dirección de Asistencia Sanitaria de Asepeyo
La información publicada en este site no reemplaza, sino que complementa, la relación entre el profesional de salud y su paciente o visitante. En caso de duda, consulta con tu profesional de salud de referencia.